La strada che ci separa dal vaccino contro il COVID
12 minuti di lettura
Dal 24 al 30 aprile scorso si è celebrata in tutto il mondo la Settimana delle Vaccinazioni (World Immunization Week), l'appuntamento annuale dedicato all'impegno verso il traguardo dell'accesso universale ai vaccini pediatrici.
Eppure, quest'anno, al centro dei pensieri di tutti - in Italia e ovunque - c'era soprattutto un vaccino che ancora non esiste: quello contro il coronavirus SARS-CoV-2.
In questi giorni il nostro paese, al pari di molti altri, è entrato nella Fase 2. Assistiamo con soddisfazione al calo della pressione del COVID sul sistema ospedaliero, vediamo svuotarsi le terapie intensive e scendere di giorno in giorno il numero dei "pazienti attivi" .
Abbiamo persino imparato a familiarizzare con "R con zero" (R0), l'indicatore che definisce il numero medio di contagi innescati da ciascun soggetto infetto e che con la sua evoluzione guida le scelte delle autorità sanitarie e dei governi, così come impareremo a conoscere "R con t" (Rt) - il numero medio di contagi per ogni nuovo infetto dopo l'applicazione delle misure di contenimento - che è diventato il nuovo indicatore chiave per il Ministero della Salute nella Fase 2.
Al tempo stesso, tuttavia, sappiamo che questi progressi sono reversibili, e che potrebbro essere rimessi in discussione o persino azzerati da diversi fattori: comportamenti errati della popolazione, reinfezioni importate da altre regioni o dall'estero, mutazioni aggressive del genoma di SARS-CoV-2, e la temuta "seconda ondata" che potrebbe essere associata al ritorno delle basse temperature.
Siamo tutti consapevoli che il vero punto di svolta, il game changer nella lotta che vede l'umanità impegnata contro il COVID-19, è un'arma che ancora ci manca, e per ottenere la quale la comunità internazionale ha intrapreso la più grande corsa contro il tempo nella storia della sanità globale: il vaccino.
Si può fare!
Esistono diversi tipi di vaccini (dai più semplici, come quelli a virus vivo attenuato, a quelli basati su complesse ricombinazioni del DNA virale), ma tutti hanno in comune il meccanismo di base: presentare un patogeno al nostro sistema immunitario per suscitare una risposta efficace e mirata contro di esso.
I vaccini addestrano le nostre difese naturali a riconoscere l'intruso e a reagire al suo ingresso nell'organismo con una raffica di anticorpi specifici, che possono proteggere dalla malattia veicolata da quel patogeno per un periodo più o meno lungo (di qui l'importanza dei richiami periodici).
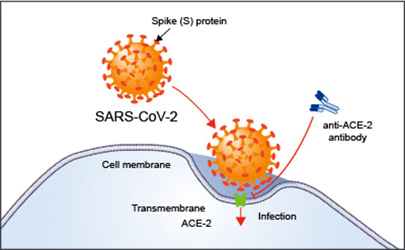
il segreto sta nell'individuare la chiave d'ingresso del patogeno da combattere e nel mirare con precisione a quel bersaglio. I virologi hanno identificato da tempo il bersaglio ideale di SARS-Cov-2 nella proteina "Spike" (S) che permette al virus di legarsi ai recettori delle cellule umane (in particolare al recettore noto come ACE2), infettandole e replicandosi.
La proteina S del "nostro" coronavirus è molto efficace nell'agganciare la cellula - lo è circa 4 volte più di quanto lo fosse quello della SARS - e questo spiega la sua elevata contagiosità, ma la buona notizia è che S non sembra soggetta a mutazioni frequenti e radicali: in altre parole, è un bersaglio sufficientemente stabile per essere preso di mira e colpito a dovere.
Eppure, quest'anno, al centro dei pensieri di tutti - in Italia e ovunque - c'era soprattutto un vaccino che ancora non esiste: quello contro il coronavirus SARS-CoV-2.
In questi giorni il nostro paese, al pari di molti altri, è entrato nella Fase 2. Assistiamo con soddisfazione al calo della pressione del COVID sul sistema ospedaliero, vediamo svuotarsi le terapie intensive e scendere di giorno in giorno il numero dei "pazienti attivi" .
Abbiamo persino imparato a familiarizzare con "R con zero" (R0), l'indicatore che definisce il numero medio di contagi innescati da ciascun soggetto infetto e che con la sua evoluzione guida le scelte delle autorità sanitarie e dei governi, così come impareremo a conoscere "R con t" (Rt) - il numero medio di contagi per ogni nuovo infetto dopo l'applicazione delle misure di contenimento - che è diventato il nuovo indicatore chiave per il Ministero della Salute nella Fase 2.
Al tempo stesso, tuttavia, sappiamo che questi progressi sono reversibili, e che potrebbro essere rimessi in discussione o persino azzerati da diversi fattori: comportamenti errati della popolazione, reinfezioni importate da altre regioni o dall'estero, mutazioni aggressive del genoma di SARS-CoV-2, e la temuta "seconda ondata" che potrebbe essere associata al ritorno delle basse temperature.
Siamo tutti consapevoli che il vero punto di svolta, il game changer nella lotta che vede l'umanità impegnata contro il COVID-19, è un'arma che ancora ci manca, e per ottenere la quale la comunità internazionale ha intrapreso la più grande corsa contro il tempo nella storia della sanità globale: il vaccino.
Si può fare!
Esistono diversi tipi di vaccini (dai più semplici, come quelli a virus vivo attenuato, a quelli basati su complesse ricombinazioni del DNA virale), ma tutti hanno in comune il meccanismo di base: presentare un patogeno al nostro sistema immunitario per suscitare una risposta efficace e mirata contro di esso.
I vaccini addestrano le nostre difese naturali a riconoscere l'intruso e a reagire al suo ingresso nell'organismo con una raffica di anticorpi specifici, che possono proteggere dalla malattia veicolata da quel patogeno per un periodo più o meno lungo (di qui l'importanza dei richiami periodici).
il segreto sta nell'individuare la chiave d'ingresso del patogeno da combattere e nel mirare con precisione a quel bersaglio. I virologi hanno identificato da tempo il bersaglio ideale di SARS-Cov-2 nella proteina "Spike" (S) che permette al virus di legarsi ai recettori delle cellule umane (in particolare al recettore noto come ACE2), infettandole e replicandosi.
La proteina S del "nostro" coronavirus è molto efficace nell'agganciare la cellula - lo è circa 4 volte più di quanto lo fosse quello della SARS - e questo spiega la sua elevata contagiosità, ma la buona notizia è che S non sembra soggetta a mutazioni frequenti e radicali: in altre parole, è un bersaglio sufficientemente stabile per essere preso di mira e colpito a dovere.
Il meccanismo di infezione del coronavirus SARS-CoV-2 Il meccanismo di infezione del coronavirus SARS-CoV-2 Il meccanismo di infezione del coronavirus SARS-CoV-2
Una gara con molti concorrenti
Trovare un vaccino contro il COVID-19 presenta indubbiamente difficoltà inferiori rispetto a quanto tentato contro altri virus o batteri più sfuggenti e mutageni, come l'HIV o il vibrione del colera.
Come spiega Andrea Gambotto, dell'Università di Pittsburgh (USA), «sino ad ora i ‘coronaviruses’ non sono stati considerati una priorità nel settore della ricerca ed i fondi stanziati sono stati esigui. Questo è cambiato con Covid-19» Gambotto sta lavorando con il suo team a un candidato vaccino in forma di cerotto, uno dei tantissimi approcci in corso nei laboratori di tutto il pianeta.
Sin dall'inizio della crisi l'Organizzazione Mondiale della Sanità (OMS) ha preso le redini della situazione, riunendo scienziati, case farmaceutiche, atenei e governi di tutto il mondo in uno sforzo congiunto per massimizzare l'efficienza della ricerca e ridurre al minimo i tempi per ottenere uno o più prodotti validi per l'applicazione su larghissima scala.
Il Solidarity Trial messo a punto dall'OMS è una piattaforma globale che delinea obiettivi e linee-guida comuni per la messa a punto di vaccini, farmaci e test diagnostici sempre più efficaci, assicurando la massima trasparenza e comparabilità.
A differenza di quanto spesso si pensi, la "competizione" tra i diversi team di ricerca non esclude, anzi rende indispensabile un intenso scambio di informazioni per confrontare i rispettivi percorsi ed evitare errori già fatti o duplicazioni inutili. Il Solidarity Trial rende accessibili a tutti, in tempo reale, gli approcci e i progressi che si stanno verificando nei laboratori di tutto il mondo.
«Fermeremo il COVID-19 soltanto attraverso la solidarietà» afferma il Direttore dell'OMS Tedros Adhanom Ghebreyesus. «Governi, case produttrici, comunità medica e settore privato devono cooperare per assicurare che i frutti della scienza e della ricerca siano a beneficio di tutti.»
Al momento sono oltre 120 i candidati vaccini presenti sulla piattaforma. In massima parte si tratta di farmaci ancora nella fase pre-clinica di studio, condotta dapprima in vitro e poi su animali, per testare la tossicità e il funzionamento su organismi viventi suffcientemente simili a quello umano.
Ma già 10 candidati vaccini sono entrati nella sperimentazione clinica, le tre fasi successive in cui i vaccino viene somministrato e studiato in ogni aspetto su soggetti umani, volontari sia sani che affetti dalla malattia che si vuole debellare. (clicca qui per saperne di più su come si sperimenta un vaccino)
Un candidato che parla italiano
Tra gli 8 vaccini nella fase più avanzata di sperimentazione clinica è quello sviluppato da IRBM, un'azienda di Pomezia (RM) che nella sua relativamente breve storia (è stata fondata nel 2000) ha già al suo attivo notevoli risultati contro Ebola e MERS, una variante della SARS diffusa in Medio Oriente e Nord Africa tra il 2013 e il 2015.
IRBM, in consorzio con il celebre Istituto Jenner dell'Università di Oxford, ha intrapreso con grande decisione l'approccio del "vettore virale", utilizzando un adenovirus (un virus assai comune, responsabile di faringiti e altre infezioni dell'apparato respiratorio) come veicolo per trasportare nell'organismo la proteina Spike del SARS-CoV-2.
«Il vaccino si basa su un adenovirus che viene modificato e reso innocuo. All'interno di questo adenovirus viene inserito un pezzo di Dna che corrisponde alla proteina di superficie del Coronavirus» spiega Stefania Di Marco, a capo del team di ricerca di Pomezia. «Quindi non lavoriamo con il virus ma con un pezzo di Dna sintetico che viene reso innocuo e che funziona come molecola contenitrice.»
I test effettuati nelle scorse settimane su 1.200 pazienti (metà dei quali hanno ricevuto il vaccino e metà un "placebo" ossia una sostanza priva di alcuna proprietà farmacologica) hanno dato esiti molto incoraggianti sulla non tossicità del preparato, ed entro fine maggio saranno estesi a un campione di 10.000 soggetti.
La fiducia nel proprio candidato vaccino ha spinto inizialmente la partnership Pomezia/Oxford a commissionare a una casa farmaceutica internazionale (AstraZeneca) la produzione delle prime 400.000 dosi, in modo da avere uno stock pronto nell'attesa dell'agognata validazione da parte dell'OMS e, successivamente, dell'Ente europeo per il Farmaco (EMA).
Ma, soprattutto, a puntare forte su AZD1222 (è questo il nuovo nome del potenziale vaccino) sono le autorità sanitarie degli Stati Uniti. Il 21 maggio l'autorità USA preposta alla ricerca bio-medica avanzata (BARDA) ha affidato ad AstraZeneca un finanziamento di oltre un miliardo di dollari, con l'incarico di produrre non meno di 400 milioni di dosi del futuro vaccino anti-COVID.
Tempi variabili
La sperimentazione di un potenziale vaccino contro il COVID-19 è una corsa globale contro il tempo, e il tempo è l'incognita che tutti vorremmo fosse svelata al più presto.
Mettere a punto un farmaco (che si tratti di un vaccino o meno) è un'impresa di cui pochi conoscono tempi e costi. Secondo una recente indagine del Tufts Center for the Study of Drug Development, negli ultimi dieci anni il costo medio per l'introduzione di un farmaco sul mercato è quasi raddoppiato, passando a 2,6 miliardi di dollari, mentre il tempo medio del percorso dal laboratorio allo scaffale della farmacia si è allungato a ben 13 anni.
Costi e tempi sono determinati dalla elevatissima "mortalità" dei potenziali farmaci: circa 9 su 10 vengono scartati durante la sperimentazione clinica per tossicità, effetti collaterali o efficacia inferiore alle aspettative.
In questo contesto, diventa palese la straordinarietà di quanto sta accadendo per il vaccino contro il SARS-CoV-2, dove gii esperti più ottimistici confidano che il virus sarà pronto già entro la fine del 2020, mentre i più cauti stimano che l'obiettivo sarà raggiunto entro l'estate 2021.
Ad alimentare l'ottimismo ci sono dati sorprendenti, come ad esempio l'ingresso in laboratorio per la sperimentazione clinica del candidato vaccino del National Institute of Allergy and Infectious Diseases (NIAID) di Seattle, l'istituto di ricerca diretto dall'ormai celeberrimo Anthony Fauci, ad appena 64 giorni dal sequenziamento del genoma del coronavirus: il record di velocità precedente era di 7 mesi, stabilito nel 2015 per il vaccino contro il virus Zika.
Il forte ruolo di coordinamento assunto dall'OMS, che ha standardizzato le procedure per valutare i "trial" clinici e consentito di accelerare le procedure consentendo ai ricercatori di percorrere "corsie parallele" garantisce un sostanziale taglio dei tempi senza per questo ridurre i margini di sicurezza.
Ovviamente questa accelerazione comporta dei costi, perché operazioni normalmente diluite su un lungo arco di tempo devono essere compresse (e finanziate) in tempi strettissimi. Il 70% della ricerca per il futuro vaccino anti-COviD si basa su investimenti privati, ma resta determinante il supporto di governi e centri accademici.
All'inizio di maggio l'Europa ha deciso di fare la sua parte, accogliendo l'invito dell'OMS ad aderire all'iniziativa "Access to COVID-19 Tools (ACT) Accelerator" e mettendo sul tavolo 7,5 miliardi di euro da investire nella messa a punto di test diagnostici, farmaci e vaccini contro il coronavirus. Tra i primi firmatari dell'impegno, a fianco dei principali paesi UE, spicca anche l'Italia.
Al momento attuale non è dato intuire quale dei tanti candidati vaccini taglierà per primo il traguardo, né quali caratteristiche avrà in termini di immunizzazione dal coronavirus e dalle sue possibili mutazioni.
«Lo scenario più roseo, ovviamente, è quello di un vaccino che induce la produzione di anticorpi neutralizzanti contro S1 [la proteina Spike], che conferiscono una protezione sterilizzante (cioè le persone vaccinate non si infettano proprio) e che dura per tutta la vita» riassume l'immunologo Guido Sivestri, capo dipartimento dell'Università di Atlanta (USA) e membro del think-tank "Medical Facts" fondato dal virologo Roberto Burioni.
«Scenari meno rosei, ma sempre altamente positivi sono: un vaccino che protegge dalle conseguenze più severe dell’infezione, come polmonite, ARDS, MOF, ecc…, ma non dalla colonizzazione delle vie aere superiori, che causerebbe un banale raffreddore (ma permetterebbe la diffusione del virus); e un vaccino che conferisce una protezioni limitata nel tempo, per esempio di 2-3 anni (e che quindi dovrà essere ripetuto a intervalli regolari). Importante, per ovvii motivi, che il vaccino funzioni bene sugli anziani – cosa da non dare per scontata e che bisognerà valutare con attenzione.»
Tutti per un vaccino, ma sia un vaccino per tutti
Gli esperti sono pressoché unanimi nel prevedere che presto avremo un vaccino contro il coronavirus, e questa è una notizia confortante. Ma sarà anche un vaccino per tutti?
OMS e UNICEF hanno una visione molto chiara: la pandemia non conosce confini, e neppure la risposta ad essa deve averne.
«I vaccini hanno quasi eradicato la polio ed evitato 23 milioni di morti per morbillo dal 2000 a oggi» sottolinea Henrietta Fore, direttore esecutivo dell'UNICEF. «Quando il nuovo vaccino contro il COVID sarà disponibile, i governi dovranno assicurare che sia reso accessibile a chi ne ha più bisogno. [ ]
L'accessibilità universale al vaccino non è solo questione di equità, ma è anche la precondizione per far sì che si inneschi il fenomeno noto come "immunità di gregge": quante più persone si vaccinano, tanto minore è la probabilità che un virus possa circolare liberamente colpendo i soggetti che per varie ragioni non hanno beneficiato direttamente di questa protezione.
Ma anche nell'auspicato scenario in cui i paesi poveri, grazie al sostegno finanziario di soggetti come OCSE (Organizzazione per la Cooperazione e lo Sviluppo) o GAVI (l'Alleanza Globale per le Vaccinazioni) ottengano dai produttori quantità adeguate di vaccini, ci vorrà molto impegno per far sì che la complessa e delicata macchina logistica funzioni a dovere, superando difficoltà che vanno dalla disponibilità di voli cargo a costo ridotto (dal 30 al 40% delle scorte di vaccini transitano per via aerea) al mantenimento rigoroso dei preparati a temperature frigorifere ("catena del freddo"), dalla formazione del personale sanitario locale alle campagne di informazione delle comunità sull'importanza della vaccinazione.
In questa fase sarà fondamentale il ruolo dell'UNICEF. primo acquirente mondiale di vaccini per l'infanzia con 2,43 miliardi di dosi distribuite in 100 Stati nel solo 2019 e dotato del più avanzato sistema di logistica umanitaria tra le agenzie delle Nazioni Unite [ ].
La posta in gioco è ben più che la sola vittoria sanitaria sulla pandemia.
«Le analisi del Fondo Monetario Internazionale predicono una grave contrazione della ricchezza globale per l'anno in corso» spiega ancora la direttrice UNICEF Fore. «Si stima che un centinaio di milioni di persone nel mondo possano cadere in povertà estrema. In breve, I poveri diventeranno ancora più poveri, e questo getterà nella sofferenza innumerevoli bambini.»
Le famiglie con reddito ridotto incontreranno più difficoltà nel nutrire adeguatamente i propri figli, molti alunni potrebbero non rientrare più a scuola dopo la fine del "lockdown", e ci sono indizi del peggioramento nella salute mentale di tantissimi bambini e adolescenti sottoposti a crescenti privazioni, stress e isolamento.
Secondo il peggiore dei tre scenari delineati dal recente studio pubblicato dalla rivista medica "The Lancet Global Health Journal" la mortalità infantile nei 118 paesi a basso e medio reddito potrebbe tornare a crescere per la prima volta, dopo decenni di faticosi progressi.
«Siamo ancora in tempo ma dobbiamo agire tempestivamente, garantendo la continuità dell'assistenza ai cittadini più giovani durante e dopo questa crisi e sostenendo le comunità nella fase della ripresa dagli effetti più devastanti del COVID-19» conclude Fore.
Una gara con molti concorrenti
Trovare un vaccino contro il COVID-19 presenta indubbiamente difficoltà inferiori rispetto a quanto tentato contro altri virus o batteri più sfuggenti e mutageni, come l'HIV o il vibrione del colera.
Come spiega Andrea Gambotto, dell'Università di Pittsburgh (USA), «sino ad ora i ‘coronaviruses’ non sono stati considerati una priorità nel settore della ricerca ed i fondi stanziati sono stati esigui. Questo è cambiato con Covid-19» Gambotto sta lavorando con il suo team a un candidato vaccino in forma di cerotto, uno dei tantissimi approcci in corso nei laboratori di tutto il pianeta.
Sin dall'inizio della crisi l'Organizzazione Mondiale della Sanità (OMS) ha preso le redini della situazione, riunendo scienziati, case farmaceutiche, atenei e governi di tutto il mondo in uno sforzo congiunto per massimizzare l'efficienza della ricerca e ridurre al minimo i tempi per ottenere uno o più prodotti validi per l'applicazione su larghissima scala.
Il Solidarity Trial messo a punto dall'OMS è una piattaforma globale che delinea obiettivi e linee-guida comuni per la messa a punto di vaccini, farmaci e test diagnostici sempre più efficaci, assicurando la massima trasparenza e comparabilità.
A differenza di quanto spesso si pensi, la "competizione" tra i diversi team di ricerca non esclude, anzi rende indispensabile un intenso scambio di informazioni per confrontare i rispettivi percorsi ed evitare errori già fatti o duplicazioni inutili. Il Solidarity Trial rende accessibili a tutti, in tempo reale, gli approcci e i progressi che si stanno verificando nei laboratori di tutto il mondo.
«Fermeremo il COVID-19 soltanto attraverso la solidarietà» afferma il Direttore dell'OMS Tedros Adhanom Ghebreyesus. «Governi, case produttrici, comunità medica e settore privato devono cooperare per assicurare che i frutti della scienza e della ricerca siano a beneficio di tutti.»
Al momento sono oltre 120 i candidati vaccini presenti sulla piattaforma. In massima parte si tratta di farmaci ancora nella fase pre-clinica di studio, condotta dapprima in vitro e poi su animali, per testare la tossicità e il funzionamento su organismi viventi suffcientemente simili a quello umano.
Ma già 10 candidati vaccini sono entrati nella sperimentazione clinica, le tre fasi successive in cui i vaccino viene somministrato e studiato in ogni aspetto su soggetti umani, volontari sia sani che affetti dalla malattia che si vuole debellare. (clicca qui per saperne di più su come si sperimenta un vaccino)
Un candidato che parla italiano
Tra gli 8 vaccini nella fase più avanzata di sperimentazione clinica è quello sviluppato da IRBM, un'azienda di Pomezia (RM) che nella sua relativamente breve storia (è stata fondata nel 2000) ha già al suo attivo notevoli risultati contro Ebola e MERS, una variante della SARS diffusa in Medio Oriente e Nord Africa tra il 2013 e il 2015.
IRBM, in consorzio con il celebre Istituto Jenner dell'Università di Oxford, ha intrapreso con grande decisione l'approccio del "vettore virale", utilizzando un adenovirus (un virus assai comune, responsabile di faringiti e altre infezioni dell'apparato respiratorio) come veicolo per trasportare nell'organismo la proteina Spike del SARS-CoV-2.
«Il vaccino si basa su un adenovirus che viene modificato e reso innocuo. All'interno di questo adenovirus viene inserito un pezzo di Dna che corrisponde alla proteina di superficie del Coronavirus» spiega Stefania Di Marco, a capo del team di ricerca di Pomezia. «Quindi non lavoriamo con il virus ma con un pezzo di Dna sintetico che viene reso innocuo e che funziona come molecola contenitrice.»
I test effettuati nelle scorse settimane su 1.200 pazienti (metà dei quali hanno ricevuto il vaccino e metà un "placebo" ossia una sostanza priva di alcuna proprietà farmacologica) hanno dato esiti molto incoraggianti sulla non tossicità del preparato, ed entro fine maggio saranno estesi a un campione di 10.000 soggetti.
La fiducia nel proprio candidato vaccino ha spinto inizialmente la partnership Pomezia/Oxford a commissionare a una casa farmaceutica internazionale (AstraZeneca) la produzione delle prime 400.000 dosi, in modo da avere uno stock pronto nell'attesa dell'agognata validazione da parte dell'OMS e, successivamente, dell'Ente europeo per il Farmaco (EMA).
Ma, soprattutto, a puntare forte su AZD1222 (è questo il nuovo nome del potenziale vaccino) sono le autorità sanitarie degli Stati Uniti. Il 21 maggio l'autorità USA preposta alla ricerca bio-medica avanzata (BARDA) ha affidato ad AstraZeneca un finanziamento di oltre un miliardo di dollari, con l'incarico di produrre non meno di 400 milioni di dosi del futuro vaccino anti-COVID.
Tempi variabili
La sperimentazione di un potenziale vaccino contro il COVID-19 è una corsa globale contro il tempo, e il tempo è l'incognita che tutti vorremmo fosse svelata al più presto.
Mettere a punto un farmaco (che si tratti di un vaccino o meno) è un'impresa di cui pochi conoscono tempi e costi. Secondo una recente indagine del Tufts Center for the Study of Drug Development, negli ultimi dieci anni il costo medio per l'introduzione di un farmaco sul mercato è quasi raddoppiato, passando a 2,6 miliardi di dollari, mentre il tempo medio del percorso dal laboratorio allo scaffale della farmacia si è allungato a ben 13 anni.
Costi e tempi sono determinati dalla elevatissima "mortalità" dei potenziali farmaci: circa 9 su 10 vengono scartati durante la sperimentazione clinica per tossicità, effetti collaterali o efficacia inferiore alle aspettative.
In questo contesto, diventa palese la straordinarietà di quanto sta accadendo per il vaccino contro il SARS-CoV-2, dove gii esperti più ottimistici confidano che il virus sarà pronto già entro la fine del 2020, mentre i più cauti stimano che l'obiettivo sarà raggiunto entro l'estate 2021.
Ad alimentare l'ottimismo ci sono dati sorprendenti, come ad esempio l'ingresso in laboratorio per la sperimentazione clinica del candidato vaccino del National Institute of Allergy and Infectious Diseases (NIAID) di Seattle, l'istituto di ricerca diretto dall'ormai celeberrimo Anthony Fauci, ad appena 64 giorni dal sequenziamento del genoma del coronavirus: il record di velocità precedente era di 7 mesi, stabilito nel 2015 per il vaccino contro il virus Zika.
Il forte ruolo di coordinamento assunto dall'OMS, che ha standardizzato le procedure per valutare i "trial" clinici e consentito di accelerare le procedure consentendo ai ricercatori di percorrere "corsie parallele" garantisce un sostanziale taglio dei tempi senza per questo ridurre i margini di sicurezza.
Ovviamente questa accelerazione comporta dei costi, perché operazioni normalmente diluite su un lungo arco di tempo devono essere compresse (e finanziate) in tempi strettissimi. Il 70% della ricerca per il futuro vaccino anti-COviD si basa su investimenti privati, ma resta determinante il supporto di governi e centri accademici.
All'inizio di maggio l'Europa ha deciso di fare la sua parte, accogliendo l'invito dell'OMS ad aderire all'iniziativa "Access to COVID-19 Tools (ACT) Accelerator" e mettendo sul tavolo 7,5 miliardi di euro da investire nella messa a punto di test diagnostici, farmaci e vaccini contro il coronavirus. Tra i primi firmatari dell'impegno, a fianco dei principali paesi UE, spicca anche l'Italia.
Al momento attuale non è dato intuire quale dei tanti candidati vaccini taglierà per primo il traguardo, né quali caratteristiche avrà in termini di immunizzazione dal coronavirus e dalle sue possibili mutazioni.
«Lo scenario più roseo, ovviamente, è quello di un vaccino che induce la produzione di anticorpi neutralizzanti contro S1 [la proteina Spike], che conferiscono una protezione sterilizzante (cioè le persone vaccinate non si infettano proprio) e che dura per tutta la vita» riassume l'immunologo Guido Sivestri, capo dipartimento dell'Università di Atlanta (USA) e membro del think-tank "Medical Facts" fondato dal virologo Roberto Burioni.
«Scenari meno rosei, ma sempre altamente positivi sono: un vaccino che protegge dalle conseguenze più severe dell’infezione, come polmonite, ARDS, MOF, ecc…, ma non dalla colonizzazione delle vie aere superiori, che causerebbe un banale raffreddore (ma permetterebbe la diffusione del virus); e un vaccino che conferisce una protezioni limitata nel tempo, per esempio di 2-3 anni (e che quindi dovrà essere ripetuto a intervalli regolari). Importante, per ovvii motivi, che il vaccino funzioni bene sugli anziani – cosa da non dare per scontata e che bisognerà valutare con attenzione.»
Tutti per un vaccino, ma sia un vaccino per tutti
Gli esperti sono pressoché unanimi nel prevedere che presto avremo un vaccino contro il coronavirus, e questa è una notizia confortante. Ma sarà anche un vaccino per tutti?
OMS e UNICEF hanno una visione molto chiara: la pandemia non conosce confini, e neppure la risposta ad essa deve averne.
«I vaccini hanno quasi eradicato la polio ed evitato 23 milioni di morti per morbillo dal 2000 a oggi» sottolinea Henrietta Fore, direttore esecutivo dell'UNICEF. «Quando il nuovo vaccino contro il COVID sarà disponibile, i governi dovranno assicurare che sia reso accessibile a chi ne ha più bisogno. [ ]
L'accessibilità universale al vaccino non è solo questione di equità, ma è anche la precondizione per far sì che si inneschi il fenomeno noto come "immunità di gregge": quante più persone si vaccinano, tanto minore è la probabilità che un virus possa circolare liberamente colpendo i soggetti che per varie ragioni non hanno beneficiato direttamente di questa protezione.
Ma anche nell'auspicato scenario in cui i paesi poveri, grazie al sostegno finanziario di soggetti come OCSE (Organizzazione per la Cooperazione e lo Sviluppo) o GAVI (l'Alleanza Globale per le Vaccinazioni) ottengano dai produttori quantità adeguate di vaccini, ci vorrà molto impegno per far sì che la complessa e delicata macchina logistica funzioni a dovere, superando difficoltà che vanno dalla disponibilità di voli cargo a costo ridotto (dal 30 al 40% delle scorte di vaccini transitano per via aerea) al mantenimento rigoroso dei preparati a temperature frigorifere ("catena del freddo"), dalla formazione del personale sanitario locale alle campagne di informazione delle comunità sull'importanza della vaccinazione.
In questa fase sarà fondamentale il ruolo dell'UNICEF. primo acquirente mondiale di vaccini per l'infanzia con 2,43 miliardi di dosi distribuite in 100 Stati nel solo 2019 e dotato del più avanzato sistema di logistica umanitaria tra le agenzie delle Nazioni Unite [ ].
La posta in gioco è ben più che la sola vittoria sanitaria sulla pandemia.
«Le analisi del Fondo Monetario Internazionale predicono una grave contrazione della ricchezza globale per l'anno in corso» spiega ancora la direttrice UNICEF Fore. «Si stima che un centinaio di milioni di persone nel mondo possano cadere in povertà estrema. In breve, I poveri diventeranno ancora più poveri, e questo getterà nella sofferenza innumerevoli bambini.»
Le famiglie con reddito ridotto incontreranno più difficoltà nel nutrire adeguatamente i propri figli, molti alunni potrebbero non rientrare più a scuola dopo la fine del "lockdown", e ci sono indizi del peggioramento nella salute mentale di tantissimi bambini e adolescenti sottoposti a crescenti privazioni, stress e isolamento.
Secondo il peggiore dei tre scenari delineati dal recente studio pubblicato dalla rivista medica "The Lancet Global Health Journal" la mortalità infantile nei 118 paesi a basso e medio reddito potrebbe tornare a crescere per la prima volta, dopo decenni di faticosi progressi.
«Siamo ancora in tempo ma dobbiamo agire tempestivamente, garantendo la continuità dell'assistenza ai cittadini più giovani durante e dopo questa crisi e sostenendo le comunità nella fase della ripresa dagli effetti più devastanti del COVID-19» conclude Fore.